Лимфостаз — лечение народными средствами в домашних условиях. Лимфостаз нижних конечностей - причины, симптомы, как лечить отек ног Лимфатические отеки ног лечение народными средствами
Лимфатическая система – это самостоятельная структурно-функциональная единица со своими собственными органами и сосудистой сетью. Очищающая организм от чужеродных агентов и токсических веществ, она нередко претерпевает патологические изменения, что, в свою очередь, приводит к развитию разнообразных осложнений, одним из которых является лимфатический отек ( , или лимфедема).
Расстройство лимфообразования и оттока лимфы по капиллярам вызывает лимфатический отек
Лимфатические отеки – это последствия расстройства процессов лимфообразования и оттока лимфы по капиллярам и лимфомагистралям от тканей конечностей и органов к лимфатическим коллекторам и грудному протоку.
В соответствии с информацией, предоставленной специалистами ВОЗ, лимфатические отеки наблюдаются у 10% населения земного шара.
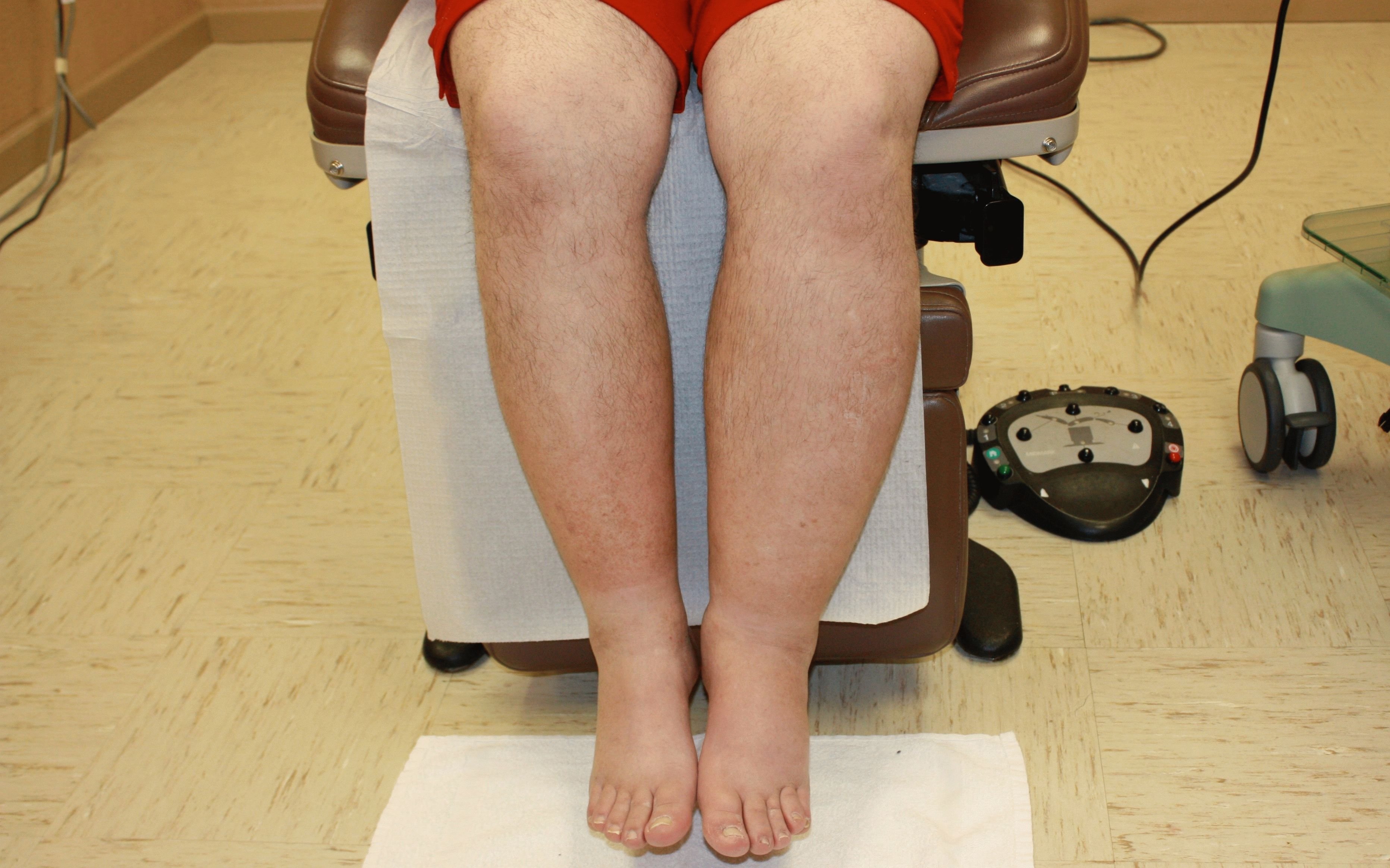
Развитие лимфостаза сопровождается прогрессирующими отеками, уплотнением подкожной клетчатки, огрубением кожных покровов, гиперкератозом, появлением изъязвлений и трещин.
Коды болезни по МКБ-10 – 189.0, 189.1, 189.8, 197.2, Q82.0.
Причины развития заболевания
Причины появления лимфатических отеков могут быть различными. Расстройства обращения лимфы, ухудшение ее оттока встречаются при сердечной недостаточности, нарушении работы почек, гипопротеинемии.
Лимфостаз может развиться на фоне недостаточности вен хронического характера, являющейся следствием варикозной болезни в стадии декомпенсации, артериовенозных свищей, посттромбофлебитического синдрома. Указанные патологии сопровождаются накоплением большого объема тканевой жидкости и, соответственно, большей потребностью ее выведения. Для того, чтобы справиться с возросшими нагрузками, лимфатические сосуды расширяются, что по мере прогрессирования патологии приводит к снижению их тонуса, развитию клапанной и лимфовенозной недостаточности.
Привести к появлению лимфатических отеков могут и пороки развития лимфосистемы, непроходимость лимфатических сосудов, развившаяся на фоне их повреждения или же сдавливания опухолями или воспалительными инфильтратами. Облитерация одних сосудов в данном случае приводит к расширению и клапанной недостаточности других.
Ухудшение оттока лимфы встречается при сердечной недостаточности
Еще одной причиной развития лимфатических отеков может служить мастэктомия, производимая при раке молочной железы и сопровождающаяся удалением близрасположенных лимфатических узлов с целью снижения рисков метастазирования.
Кроме того, спровоцировать лимфостаз могут:
- рак предстательной железы;
- лимфома;
- удаление лимфатических узлов в области паха и бедер;
- облучение зон регионарного лимфооттока.
Изредка лимфатические отеки могут наблюдаться при:
В зависимости о причин, приведших к появлению отеков, лимфостаз подразделяется на первичный и вторичный.
В первом случае патология является следствием неправильного внутриутробного формирования путей, по которым отводится лимфа. Дефект проявляется поражением одной или обеих конечностей, появляется в детстве и прогрессирует в подростковом возрасте.
Во втором случае патология развивается на фоне травм или болезней изначально здоровой лимфатической системы. Отеки появляются, как правило, на одной конечности и обладают посттравматической или воспалительной природой.
В зависимости от области поражения различают:
- лимфатические отеки нижних (верхних) конечностей;
- отеки лица и шеи;
- отеки мошонки у мужчин.
Симптомы
Начальные стадии лимфостаза сопровождаются развитием лимфатических отеков, появляющихся вечером и исчезающих к утру после полноценного отдыха (они, как правило, увеличиваются после физической активности, продолжительного пребывания на ногах, ограничения подвижности на протяжении длительного времени).
Обращение к врачу-лимфологу при первом появлении лимфатических отеков и своевременное лечение способны привести к стойкому регрессу заболевания.
Лимфостаз средней тяжести сопровождается постоянной отечностью, ростом соединительных тканей, уплотнением и повышенным натяжением кожных покровов, болезненностью. Нажатие на отекшие ткани в этом случае оставляет после себя вмятину, не исчезающую на протяжении длительного времени. При поражении конечностей описанные изменения могут сопровождаться повышенной утомляемостью, судорогами.

Болезненность и повышение натяжения кожных покровов сигнализируют о лимфатическом отеке
Тяжелое течение лимфостаза сопровождается необратимыми изменениями оттока лимфы, кистозно-фиброзными изменениями организма, развитием слоновости (многократного увеличения объема конечности). Отеки становятся настолько выраженными, что пораженные области теряют привычные контуры и утрачивают способность к нормальному функционированию.
Кроме того, у больных могут наблюдаться:
- трофические язвы;
- деформирующий остеоартроз;
- контрактуры;
- экзема;
- рожа.
При особо тяжелом течении лимфостаза возможно развитие сепсиса, способного привести к летальному исходу.
Наличие лимфостаза повышает риск развития лимфосаркомы.
Лимфостаз у детей
Лимфостаз у детей развивается на фоне дефектов развития лимфатической системы. Отеки появляются на руках, ногах или на лице, а сама болезнь может сочетаться с дисплазией конечностей.
Патология дебютирует в подростковом возрасте при увеличении нагрузки на лимфосистему.
Людям с врожденным лимфостазом следует контролировать массу тела. Объясняется это тем, что ожирение способствует развитию болезни.
Диагностика лимфостаза производится комплексно и может включать в себя:
- ультразвуковое исследование органов, расположенных в малом тазу и брюшной полости при наличии отеков на ногах;
- рентгенографию грудной клетки при отечности на руках;
- лимфографию, лимфосцинтиграфию, компьютерную томографию, магнитно-резонансную томографию.

При лимфатических отеках проводят ультразвуковую допплерографию вен конечностей
Во время постановки диагноза исключают посттромбофлебитический синдром и тромбоз глубоких вен, сопровождающиеся односторонними отеками, варикозным расширением вен, гиперпигментацией, варикозной экземой. Для исключения указанных патологий проводят ультразвуковую допплерографию вен конечностей.
При подозрении на лимфатические отеки следует обратиться к флебологу или лимфологу для определения причин развития патологии.
Лечение
Лечение лимфатических отеков направлено прежде всего на восстановление оттока лимфы от пораженных областей. Больным могут быть рекомендованы:
- аппаратная пневмокомпрессия;
- ручной ;
- физиотерапевтические процедуры – лечение лазером, гидромассаж;
- лечебная физкультура;
- ношение трикотажа с компрессионными свойствами;
- диетотерапия;
- плавание;
- занятия скандинавской ходьбой.
Медикаментозная терапия может включать в себя:
- флеботоники, обладающие лимфотропным действием;
- иммуностимуляторы;
- энзимы;
- ангиопротекторы.
Трофические язвы и экземы лечатся средствами наружного применения. При присоединении грибковой инфекции назначаются противогрибковые препараты.
При неэффективности медикаментозной терапии, прогрессировании заболевания, наличии выраженного фиброза и деформирующих лимфатических мешков используется оперативное лечение. В этом случае больным могут быть рекомендованы:
- липосакция;
- создание лимфовенозных анастомозов;
- дерматофасциолипэктомия (удаление участков кожи вместе с подкожно-жировой клетчаткой).
При выраженной слоновости, исключающей возможность хирургического вмешательства, проводится туннелирование (создание специальных каналов) отекших участков с целью отведения лимфы в непораженные ткани.

Один из способов лечения – ручной лимфодренажный массаж
Лечение народными средствами
Лечение лимфатических отеков народными средствами используется в качестве дополнения к основной терапии и основывается на использовании растений, содержащих витамины С и Р, разжижающих лимфу.
Наиболее полезными в данном случае являются отвары шиповника, клюквы и смородиновых листьев, рябина, смородина, виноград, гранатовый и шиповниковый соки.
Кроме того, широко используются ванны из отвара череды, обладающие очищающим и оздоровляющим эффектом. Отвар для ванн приготавливается следующим образом. Шесть столовых ложек измельченной сушеной череды заливают двумя литрами кипятка, ставят на огонь, кипятят на протяжении пяти минут, остужают, процеживают через марлю. Добавляют готовый отвар в ванну с водой. Ванны принимают один-два раза в день до исчезновения отеков.
Существуют и другие народные рецепты для лечения лимфостаза.
Мед с чесноком
Двести пятьдесят граммов очищенного перемолотого чеснока смешивают с 350 граммами натурального меда, перекладывают в банку из стекла и помещают в холодильник на неделю. По истечении указанного времени средство перемешивают и употребляют по одной столовой ложке трижды в день за полчаса до приема пищи. Продолжительность лечения составляет шестьдесят дней.
Отвар листьев подорожника
Шесть столовых ложек сухих измельченных листьев подорожника заливают литром крутого кипятка, ставят на огонь, варят на протяжении минут, снимают и оставляют настаиваться на один час. Готовое средство процеживают через марлю и пьют по половине стакана дважды в день до употребления пищи.
Отвар корней одуванчика
Столовую ложку измельченных корней одуванчика заливают полулитром кипятка, ставят на огонь и отваривают на протяжении пяти минут. По истечении указанного времени отвар снимают, настаивают четверть часа и процеживают через марлю. Готовое средство употребляют по 100 миллилитров дважды в день. При желании настой можно использовать для компрессов (их ставят на пораженный участок тела, укутывают и оставляют на полчаса).
Шиповниковый настой
Сушеные плоды шиповника измельчают. Десять столовых ложек сырья заливают 1.5 литрами кипятка, накрывают крышкой и оставляют на два часа. По истечении указанного времени настой процеживают. Готовое средство пьют по 100 миллилитров шесть раз в день. Продолжительность лечения составляет два месяца.
Профилактика

Следите за состояние своей кожи, следите за питанием и своевременно обращайтесь за помощью к врачу
Профилактика лимфатических отеков включает в себя:
- уход за кожными покровами;
- своевременное лечение любых ран и недопущение их инфицирования;
- своевременное выявление и лечение почечных и сердечно-сосудистых заболеваний;
- ведение здорового образа жизни;
- контроль веса тела.
При обнаружении припухлостей на лице, конечностях или шее следует немедленно показаться врачу.
Прогноз
Своевременное лечение лимфатических отеков позволяет предупредить дальнейшее развитие заболевания и добиться устойчивой ремиссии. Лечиться в данном случае следует пожизненно.
Отказ от терапии способствует прогрессированию болезни, усилению отечности, ограничению подвижности при отеках конечностей, присоединению вторичной инфекции.
Лечение рассматриваемого недуга – процесс непростой, длительный и требующий комплексного подхода. Врачи применяют операционные и безоперационные методики, включающие медикаментозную терапию, лимфодренажный массаж, физиотерапевтические процедуры.
Кроме того, на протяжении всей жизни пациентам необходимо придерживаться специальной диеты и определенных рекомендаций, чтобы минимизировать риск развития обострений.
Диагностика и дифференциальная диагностика
Для точной постановки диагноза обследование должно быть комплексным. Как известно, рассматриваемый недуг может быть спровоцирован другим заболеванием, природу которого обязательно необходимо установить.
Диагностические мероприятия состоят из следующих процедур:
- Лимфография . Относится к числу рентгенологических манипуляций. После введения окрашивающего вещества осуществляется серия снимков. Указанная процедура способствует изучению формы и количества лимфатических сосудов, степень их проходимости. Если в ходе исследования выявлена недоразвитость сосудов, диагностируют первичный лимфостаз. Вторичную патологию можно распознать по деформации сосудов, нарушению их ходов. Окрашивающее вещество в подобных случаях будет распространяться на подкожную клетчатку.
- Лимфосцинтиграфия . Под кожу внедряют радиоизотопное вещество, которое, в дальнейшем, проникает в лимфатические протоки. Все происходящее фиксируют посредством гамма-камеры. При помощи указанной методики доктор может увидеть лимфосистему в динамике, исследовать структуру клапанов и сосудов.
- Исследование состояние органов малого таза посредством УЗИ-аппарата . Актуально при лимфатическом отеке нижних конечностей. Подобная методика способствует обнаружению воспалительных процессов, а также патологических новообразований, что стали причиной нарушения нормальной циркуляции лимфы.
- Рентгенография грудной полости . Проводится в обязательном порядке при лимфостазе верхних конечностей.
- Общий анализ мочи . Необходим для изучения качества функционирования почек.
- Общее и биохимическое тестирование крови . Дает возможность определить состав крови, наличие воспалительных процессов в организме и некоторые другие нюансы.
- Ультразвуковое сканирование венозных сосудов . Применяют, чтобы исключить тромбоз глубоких вен, а также иные патологии венозной системы, которые имеют схожую с лимфостазом симптоматику.
Если у доктора имеются подозрения, что лимфатический отек вызван сердечной патологией, он направляет пациента на УЗИ, а также на ЭКГ.
Кроме того, для уточнения диагноза может использоваться КТ либо МРТ.
Методы лечения лимфостаза – можно ли лечить лимфатический отек в домашних условиях?
Исходя из стадии рассматриваемого заболевания и присутствующей симптоматики, лечение может быть консервативным, либо оперативным.
Основные задачи лечебных мероприятий:
- Ликвидация первопричины. Если, к примеру, лимфостаз возник на фоне патологического новообразования, его нужно удалять.
- Обеспечение нормальной микроциркуляции , коррекция метаболизма в стенках сосудов, а также снижение их проницаемости. С этой задачей хорошо справляются ангио- и флебопротекторы. Следует помнить, что диуретики способствуют уменьшению объема крови, что негативно сказывается на обменных процессах. Поэтому такого рода препараты не назначаются.
- Нормализация клеточного питания тканей. Для подобных целей прописывают энзимы, иммуностимуляторы и витаминотерапию.
- Недопущение вовлечения в патологический процесс здоровых тканей и органов . Если указанный недуг осложняется присоединением инфекции, ее устраняют посредством антибиотикотерапии либо антимикотических средств (если виновником обострения стали грибки).
Кроме того, лечение рассматриваемого недуга нужно начинать с определенной диеты , которая предусматривает минимизацию соленых и острых продуктов. Хлорид натрия способствует задержанию жидкости и приводит к отечности, а от острой еды постоянно хочется пить.
Вместе с тем, жидкости в сутки следует выпивать не менее 2-х литров. В качестве основного питья следует выбирать негазированную воду, травяные чаи, компоты (желательно без сахара). Употребление продуктов, способствующих прибавке в весе, необходимо свести к минимуму. Это касается хлебобулочных изделий, сладкой выпечки, конфет.
Насыщенные животные жиры провоцируют образование атеросклеротических бляшек, и усугубляют течение лимфостаза. Суточную дозу животных жиров и белков лучше получать из морепродуктов, а также кисломолочной продукции.
Ежедневное меню пациентов с рассматриваемым недугом должно включать свежие фрукты и овощи, ягоды (смородину, клюкву, виноград), орехи, гречку. Удерживать вес в пределах нормы возможно посредством употребления различных каш, сваренных на воде, либо на нежирном молоке. Хлеб лучше покупать с отрубями.
Хорошим решением будет включить в распорядок дня посещения бассейна : плавание и аквааэробика положительно влияют на кровообращение и отток лимфы.
В комплексе с остальными процедурами показана также компрессионная терапия . Она заключается в применении эластичного бинта, которым обматывают с утра пораженную конечность, начиная с пальцев, постепенно двигаясь в верх, к плечу — либо бедру. Перед сном это все разматывается.
При принятии положения лежа, под пораженную конечность рекомендуется подкладывать валик таким образом, чтобы она находилась под углом 45 градусов.
Хорошего эффекта можно также добиться посредством пневмокомпрессии . Главным атрибутом здесь выступает пневматический сапог, либо рукав, принцип действия которых заключается в нагнетании воздуха. Курс указанной аппаратной терапии составляет 10-14 процедур. Полезным будет после каждого сеанса выполнять несложные гимнастические упражнения.
Среди других физиотерапевтических процедур, популярностью в лечении лимфостаза пользуются:
- Кинезиотерапия. Сочетает в себе лимфодренажный массаж и лечебную физкультуру. Проводить это все можно в домашних условиях: в интернет источниках содержится множество сведений о технике выполнения лимфодренажного массажа и ЛФК. Однако перед проведением подобных мероприятий сначала следует обратиться к доктору: указанный вид массажа имеет определенные противопоказания. Кроме того, врач может порекомендовать хорошего специалиста, который проведет процедуру более качественно, а значит и эффект будет более выраженным.
- Гидромассаж.
- Магнито- либо лазеротерапия.
- Воздействие низкочастотным током с целью стимуляции сократительной функции лимфососудов.
- Сбор — и обратное вливание крови пациента после воздействия на нее ультрафиолетовыми лучами.
На начальных стадиях заболевания, и только в комплексе с консервативной терапией, можно использовать рецепты народной медицины:
- Мука из гречки натощак каждое утро. Обязательное условие, — крупа должна быть сырой, в противном случае рутин, что входит в ее состав, будет разрушен. Такую муку перед употреблением можно смешать с небольшим количеством воды.
- Ванночки из череды и/или ромашки дважды в день по 15 минут. Подобную процедуру следует продолжать в течение 3-х недель.
- Напиток из кипяченной остуженной воды (1 ст.), яблочного уксуса (1-2 ч.л.), и меда (1 ч.л.) каждое утро натощак способствует разжижению крови и улучшению оттока лимфы.
- Отвар из сухого корня одуванчика. Корень необходимо измельчить в кофемолке до консистенции порошка. Для приготовления суточной дозы следует смешать в термосе 2 ст.л. указанного порошка с 2 стаканами кипятка, после чего настоять в термосе на протяжение 12 часов. Приготовленный отвар нужно пить по 1 ст. утром и вечером.
- Примочки из свежевыжатого капустного сока — либо прикладывание капустных листов к пораженным участкам. На листах предварительно следует сделать ножом небольшие разрезы, чтобы в дальнейшем на кожу просачивался сок.
Любые средства народной медицины следует предварительно обговаривать с доктором !
Лимфостаз зачастую является следствием другой патологии, и употребление тех либо иных отваров может лишь усугубить ситуацию.
Хирургическое лечение лимфостаза — виды операций и показания к ним
Оперативное лечение рассматриваемого недуга показано в следующих случаях:
- Обширные врожденные дефекты в строении лимфосистемы , устранить которые можно лишь посредством хирургических манипуляций.
- Отсутствие — либо малоэффективность — консервативной терапии , в связи с чем указанная патология прогрессирует.
- Фиброзные образования в мягких тканях.
- Рожистые воспаления постоянного характера.
При лимфатическом отеке могут проводиться следующие виды хирургического вмешательства:
- . Актуальна при наличии фиброзных изменений в подкожной клетчатке. В ходе данной операции применяют аспирационную методику.
- Островковая дерматофасциолипэктомия . Подобной процедуре предшествуют несколько липосакций. Суть манипуляции заключается в иссечении дегенеративных участков вместе с подкожно-жировой клетчаткой и фасциями. Раневую поверхность закрывают лоскутами кожи, взятыми у пациента с других участков тела.
- Создание микроанастомозов , посредством которых лимфатические сосуды соединяются с близлежащими венами. При врожденном лимфостазе подобная манипуляция будет безрезультатной, а вот после мастэктомии, либо по прохождению курса лучевой терапии, восстановить лимфоотток посредством данной операции возможно.
- Туннелирование . Практикуют при запущенных состояниях болезни, когда перечисленные выше методики не смогут улучшить ситуацию. Суть процедуры заключается в создании постоянных либо временных ходов, через которые лимфа отводится к здоровым участкам, где происходит ее нормальное всасывание. Это способствует уменьшению либо полному исчезновению отечности.

Лимфатические отеки, имеющие врожденную природу, лечат посредством пересадки на проблемную зону кожного лоскута с фасциолой, лимфососудами и узлами. Это обеспечивает нормальный отток лимфы, и препятствует образованию отеков.
После хирургического лечения рассматриваемого недуга требуется медикаментозная терапия, а также наблюдение у сосудистого хирурга.
Профилактика прогрессирования лимфостаза и осложнений, прогноз
Чтобы минимизировать риск развития обострений, и остановить развитие лимфостаза, пациентам нужно придерживаться следующих рекомендаций:
- Оберегать тело от теплового воздействия , т.к. оно способствует ухудшению циркуляции лимфы и крови. Поэтому париться в бане, сауне либо в обычной ванне, а также загорать запрещено.
- Обувь не должна быть тесной, либо на шнуровке . В первом случае, нагрузка на ступню увеличивается, что ухудшает отток лимфы. Шнуровка же сдавливает мягкие ткани и сосуды, провоцируя нарушение циркуляции. Кроме того, ортопеды рекомендуют женской части населения носить обувь, каблук которой не превышает 5 см.
- Физические нагрузки должны быть умеренными : длительное пребывание в сидячем либо стоячем положении не рекомендовано. Кроме того, не стоит поднимать тяжелые предметы.
- Любые повреждения кожных покровов (в том числе укусы насекомых) следует обрабатывать обеззараживающими средствами . Это убережет организм от занесения инфекции извне.
- Не следует ходить по пляжу, либо в любых других местах, босиком. Порез стопы может стать причиной появления язвы, на заживление которой уйдет немало времени.
- После душа необходимо применять увлажняющие лосьоны . Подобная процедура благоприятствует восстановлению защитного барьера, а также смягчает кожу на пораженном участке.
- При повышенном потоотделении ног при лимфостазе нижних конечностей , нужно использовать детскую присыпку.
- Ногти на ногах необходимо стричь аккуратно и своевременно. Но лучше всего ежемесячно посещать салон для аппаратного педикюра.
Лимфостаз (лимфедема) - симптомы и лечение
Что такое лимфостаз (лимфедема)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Иванов О. О., флеболога со стажем в 10 лет.
Определение болезни. Причины заболевания
Лимфостаз, или лимфедема - это избыточное накопление богатой белком жидкости в тканях.
Нарушенная функция лимфатических сосудов нарушает дренажную функцию лимфатической системы, которая является так же частью системы кровообращения, как артериальная и венозная. Лимфатические сосуды удаляют избыток жидкости из тканей и переносят ее обратно в кровоток. Кроме того, в лимфатической системе происходит созревание иммунных клеток, и таким образом, она представляет собой один из самых основных защитных систем всего организма. Лимфатические капилляры, расположенные в дерме, представляют собой сплетения, которые сливаются в лимфатические сосуды в подкожной клетчатке, в конечном счете, идут к более глубокой системе и грудному протоку. Лимфедема может быть как первичной, так и вторичной. Независимо от этиологии, клинически данное состояние характеризуется хроническим отеком, локализованной болью, атрофическими изменениями кожи и вторичными инфекциями.
Лимфедема в соответствии с этиологией делится на первичную (наследственную) или вторичную (приобретенную). Первичная лимфедема достаточна редка и является результатом генетических мутаций, которые приводят к недоразвитию лимфатических сосудов и недостаточности лимфатической дренажной функции.
Первичная лимфедема может быть изолированной болезнью или частью комплексного синдрома. Большинство случаев первичной лимфедемы наследуются по аутосомно-доминантному признаку с неполной пенетрацией и переменной экспрессией генов. Почти 30% пациентов с первичной лимфедемой имеют идентифицируемые генетические мутации, часто в сигнальном варианте для эндотелиального фактора роста C. Установлено, что более 20 генов связаны с лимфатическими аномалиями при первичной лимфедеме. Однако существует высокая степень генетической гетерогенности. Первичная лимфедема часто встречается именно в нижних конечностях, и лишь в редких случаях это может появиться на гениталиях или верхних конечностях. Заболеваемость у женщин встречается в два раза чаще, чем у мужчин.
В зависимости от возраста первичная лимфедема подразделяется на 3 вида:
- врожденная лимфедема (проявляется при или вскоре после рождения);
- пубертатная лимфедема;
- поздняя лимфедема, которая появляется в конце жизни.
Вторичная лимфедема встречается гораздо чаще, чем первичная. Она возникает из-за повреждения или обструкции ранее нормальных лимфатических сосудов при различных заболеваниях, рецидивирующих инфекциях, травмах, хирургических вмешательствах, ожирении или вследствие злокачественных процессов и их лечении, таких как лучевая терапия. Лимфедема может возникать при хронические венозной гипертензии и венозных язвах, что связано с нарушенной лимфатической функцией при данной патологии. У пациентов с хроническими заболеваниями вен в 20% случаев также имеется вторичное лимфатическое поражение вследствие жидкостной перегрузки. Таким образом, флеболимфедема относится к лимфедеме, вызванной хронической венозной недостаточностью. Вторичная лимфедема также может быть связана с генетической предрасположенностью.
Инфекционные заболевания. Лимфатический филяриоз (также известный как слоновость) является наиболее распространенной причиной вторичной лимфедемы во всем мире. Это приобретенная инфекция, вызванная личинкой комара Wuchereria bancrofti. Она заражает людей, которые проживают или прибывают в районы, эндемичные по данному заболеванию, главным образом в странах Африки к югу от Сахары и в Индии. Личинки взрослого червя высаживаются на кожу человека москитами. Затем данные личинки мигрируют в лимфатические сосуды, вызывая обструкцию лимфатических протоков. Герпетическая инфекция также может, хотя и редко, вызывать лимфедему. Рецидивирующий целлюлит и рожистое восполение тоже приводят к повреждению кожных лимфатических протоков и могут быть причиной односторонней лимфедемы.
Венерическая лимфогранулема - заболевание, передающееся половым путем, вызванное хламидиозом, может быть причиной лимфедемы наружных половых органов. Пораженные туберкулезом лимфатические узлы шеи являются гораздо менее распространенной причиной лимфедемы.

Хирургическое удаление лимфоузлов во время мастэктомии при раке молочной железы или лечении меланомы приводит к нарушению лимфатической дренажной функции. Радиационная терапия, которая приводит к практически необратимому повреждению интрадермальных лимфатических сосудов и узловому фиброзу. Вышеуказанная посттерапевтическая лимфедема, обычно проявляется хроническим односторонним отеком. Однако вмешательства на предстательной железе и шейки матки могут вызывать двусторонние отеки.
Подокониоз является причиной неинфекционной слоновости, вызванной хроническим повреждением стоп, при длительной ходьбе босиком по глинистой почве, содержащей кремнезем. Это вторая по частоте причина тропической лимфедемы во всем мире. Поглощенные через кожу минеральные частицы индуцируют воспаление лимфатических сосудов и вызывают субэндотелиальный лимфатический отек и обструкцию сосудов. Подокониоз является эндемическим заболеванием в высокогорьях тропической Африки, Северной Индии и Центральной Америки.
Морбидное ожирение является одним из главных факторов риска развития вторичной лимфедемы. Увеличение количества жировой ткани в зависимых областях вызывает обструкцию лимфатических сосудов. Снижение физической активности у пациентов с ожирением является усугубляющим фактором.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы лимфостаза
Изменения кожных покровов. Лимфедема может быть односторонней или двусторонней. Пациенты часто жалуются на чувство тяжести и дискомфорт в пораженной конечности, особенно в конце дня. Преходящий незначительный отек является ранним симптомом лимфедемы. Со временем кожа приобретает ямочную текстуру по типу "апельсиновой корки". По мере прогрессирования заболевания кожа становится более текстурной и грубой из-за ее утолщения и фиброза. Стойкий, непродавливаемый и непроходящий отек указывает на необратимую стадию лимфедемы. Невозможность ущипнуть складку кожи у основания второго пальца (знак Стеммера) крайне патогномонична для хронической лимфедемы. Кроме того, для лимфедемы характерен такой симптом, как отек тыльной части стопы, который носит название "буйволиный горб".
С течением времени развивается слоновость . Кожа над пораженным участком имеет бородавчатый гиперкератотический или ""мшистый"" внешний вид. Кожа при хронической лимфедеме обычно имеет трещины, изъязвления с явлениями рецидивирующего целлюлита. Характерно выделение прозрачной светло-желтой жидкости (лимфоррея). Импетиго также является распространенным проявлением.
В более редких случаях пациенты с длительно существующей лимфедемой имеют риск развития кожной ангиосаркомы. Эта агрессивная опухоль обычно представляет собой красновато-фиолетовые пятна или узелки, которые могут увеличиваться, изъязвляться и в редких случаях метастазировать. На ранних стадиях лимфедема может быть трудно отличима от других распространенных причин отека конечностей, таких как верикозная болезнь, липедема и морбидное ожирение. Отек при хронической венозной недостаточности может имитировать раннюю стадию лимфедемы. Хотя в обоих случаях отеки неспадающие и очень похожи, венозный отек обычно ассоциируется с другими клиническими проявлениями заболеваний вен, такими как варикозное расширение вен, гиперпигментация, липодерматосклероз и наличие венозных язв. Более того, венозный отек купируется после поднятия конечности. При хронической венозной недостаточности отеки обычно связаны с увеличением капиллярного гидростатического давления. При лимфедеме оно, как правило, нормальное, и поэтому подъем ног не приводит к уменьшению отека. Это и является основным отличием от хронической венозной недостаточности.
Липедема, также известная как липоматоз нижних конечностей, является хроническим прогрессирующим расстройством жировой ткани. Она часто ошибочно диагностируется как первичный лимфостаз. Липедема почти исключительно характерна для женщин и чаще всего возникает через несколько лет после наступления полового созревания. Проявляется как двустороннее симметричное накопление подкожного жира, преимущественно в нижних конечностях, с небольшими гематомами и тенденцией к прогрессирующему отеку ног. Одна из отличительных особенностей заключается в том, что отек резко прекращается на уровне лодыжек. Легкие гематомы связаны с повышенной хрупкостью капилляров в жировой ткани.

Патогенез лимфостаза
Лимфатическая система состоит из следующих лимфатических органов: лимфатические узлы, миндалины, тимус и селезенка. Все они связаны через сеть лимфатических сосудов, которые проходят параллельно венозной сосудистой сети.
Лимфатическая система имеет три основных функции: дренаж избыточной интерстициальной жидкости, абсорбция жира и иммунный контроль. Интерстициальная жидкость относится к части жидкости, которая выходит из капилляров в межтканевые пространства. Большее количество интерстициальной жидкости (90%) повторно поглощается за счет венозной микроциркуляции и возвращается обратно в кровоток. Оставшаяся часть (10%) межтканевой жидкости имеет относительно высокую концентрацию белка и дренируется лимфатическими капиллярами. Когда эта интерстициальная жидкость входит в лимфатические капилляры, она уже называется лимфой. Затем лимфа переносится через собирающие лимфатические сосуды, фильтруемые через лимфатические узлы, и в конечном счете, в точку рядом с правым предсердием. Нормальный лимфатический ток равен 2-3 литрам в день. В отличие от лимфатических капилляров, собирающие лимфатические сосуды имеют гладкую мускулатуру в их стенках и, следовательно, способны сжимать и продвигать лимфатическую жидкость проксимально.
Нарушение проходимости, вызванное обструкцией или лимфатической гипоплазией, приводит к накоплению интерстициальной жидкости и отеку тканей, известному как лимфедема. Последующее снижение содержания напряжения кислорода в тканях приводит к хроническому воспалению и реактивному фиброзу тканей.

Лимфатическая система выполняет также иммунную функцию посредством циркуляции различных антигенов и антител. Кожа имеет обширное присутствие лимфатических капилляров. Пациенты с лимфедемой склонны к рецидивирующим инфекциям кожи из-за накопления периферических тканевых антигенов в ней, что приводит к хроническому воспалению и последующему фиброзу мягких тканей.
Классификация и стадии развития лимфостаза
Большинство членов Международного Общества Лимфологов в целом полагаются на трехступенчатую шкалу классификации лимфедем, увеличение номера определяет стадию 0 (или Ia), которая дает отсылку к скрытому или субклиническому состоянию, где отек еще не проявляется, несмотря на поврежденную лимфодинамику и тонкие механизмы нарушений в тканях (жидкость/состав) и уже видимые клинические изменения в субъективных специфических симптомах. Это состояние может существовать длительное время, как месяцы, так и годы, прежде чем появляется отек (стадии I-III).
Стадия I представляет собой раннее накопление жидкости с относительно высоким содержанием белка (например, по сравнению с «венозным» отеком) и проявляется отеком, который уменьшается при подъеме конечности. В эту стадию может иметь место питтинг (след от надавливания). Кроме того в данную стадию происходит увеличение различных пролиферирующих клеток.
Стадия II: возвышенное положение конечности не приводит к снижению отека тканей, что проявляется вышеуказанным питтингом. Поздний этап второй стадии характеризуется стойким отеком, гиперплазией жировой ткани и фиброзом.
Стадия III включает лимфостатическую слоновость, где питтинг может отсутствовать. Кроме того, выявляются трофические нарушения кожи, такие изменения, как акантоз, отложение жира и фиброза, бородавчатые разрастания. Эти стадии относятся только к физическому состоянию конечностей. Более подробная и всеобъемлющая классификация должна быть сформулирована в соответствии с пониманием патогенетического механизма лимфедемы (например, с точки зрения генеза и степени лимфангиодисплазии, нарушений лимфатического потока, дисфункции лимфатических узлов, как на основании анатомических визуальных особенностей, так и посредством физиологических и визуализационных методов диагностики). Также немаловажным является исследование лежащих в основе патогенеза лимфедемы генетических нарушений, которые постепенно выясняются специалистами в этой области. Недавние публикации, объединяющие как физические (фенотипические) результаты с функциональной лимфатической визуализацией (по лимфангиосцинтиграфии (LAS) на данный момент) могут дать прогноз о будущей эволюции классификации данного заболевания.
В дополнение стоит отметить, что включение генотипической информации, которая сейчас доступна даже при текущем скрининге, даст в будущем ценную информацию для предварительной постановки диагноза и классификации пациентов с периферической (и иной) лимфедемой. На каждой стадии может быть использована простая классификация, хотя и ограниченная, но тем не менее функциональная оценка тяжести заболевания с использованием простого измерения объема конечностей.
Минимальная степень лимфедемы характеризуется <20% увеличением объема конечности, умеренная степень это увеличение на 20-40% в объеме, тяжелая - > 40% объема. Клиницисты также включают такие факторы, как экстенсивность, наличие приступов, воспаление и другие дескрипторы или их индивидуальные определения степени тяжести. Некоторые врачи полагаются на классификацию по потере трудоспособности, согласно нормам Всемирной Организации Здравоохранения. Вопросы качества жизни (социальные, эмоциональные, физические недостатки и т. д.) также могут рассматриваться отдельными врачами для установления стадии заболевания.
Осложнения лимфостаза
Основным осложнением лимфедемы являются часто встречающиеся множественные кожные язвы. Пациенты с лимфедемой восприимчивы к рецидивирующим инфекциям мягких тканей, таких как целлюлит и рожистое воспаление. Основной причиной целлюлита является инфицирование пациента стрептококком группы А. Каждый эпизод целлюлита приводит к дополнительному повреждению лимфатической системы, что способствует ухудшению состояние пациента.
Такое грибковое заболевание, как дермотофития стоп, чрезвычайно распространено у пациентов с лимфостазом вследствие хронических межпальцевых мацераций. Кроме того, у данных пациентов имеется 10%-ный риск развития ангиосаркомы. Причем это характерно для пациентов с хронической лимфедемой длительностью 10 лет. Синдром Стюарта-Тревиса относится именно к кожной ангиосаркоме, развивающейся у пациентов с постмастэктомической лимфедемой. Ангиосаркома является высокоагрессивной злокачественной опухолью с чрезвычайно негативным прогнозом и 5-летней выживаемостью менее 10%.
В периодической медицинской литературе были сообщения и о других злокачественных опухолях, которые также ассоциированы с лимфедемой: плоскоклеточная карцинома, базально-клеточная карцинома, кожная лимфома, меланома и саркома Капоши. Несмотря на распространенность специфических онкологических заболеваний у этих пациентов, до сих пор не удалось установить четкую причинно-следственную связь между лимфедемой и развитием опухолей. Одним из возможных объяснений может быть нарушение местного иммунного ответа в лимфедематозной конечности.
Кроме того, важными осложнениями являются психосоциальная стигматизация и снижение самооценки, которые считаются распространенными среди пациентов с лимфостазом из-за нарушения подвижности, затруднениями в подборе одежды, деформаций конечностей и гениталий. Резюмируя вышесказанное, можно констатировать, что хронический отек нижних или верхних конечностей вызывает дискомфорт и утрату полноценного функционального состояния пораженного органа. Рецидивирующие бактериальные и грибковые инфекции достаточно распространены при лимфедеме. Рецидивирующий целлюлит и лимфангиты способствуют прогрессированию повреждения всей лимфатической системы. Часто возникают трофические хронические трудноизлечимые язвы. Кожная ангиосаркома является редким и часто летальным осложнением, основным морфологическим признаком которого является появление красно-фиолетовых пятен. Серьезные психосоциальные последствия могут иметь место из-за стойких косметических нарушений и ограничения качества жизни пациентов с лимфостазом.
Диагностика лимфостаза
Лимфедема - это прежде всего клинический диагноз, и поэтому тщательный сбор анамнеза и физикальное обследование играют неоценимую роль. Поздние стадии лимфостаза могут быть диагностированы клинически без помощи дополнительных методов. Однако на ранних стадиях заболевания, сопутствующие состояния, такие как ожирение, липодистрофия и венозная недостаточность, могут осложнить постановку правильного диагноза, поэтому дополнительные методы обследования могут быть крайне необходимы. Существует много диагностических инструментов для оценки лимфатической функции. Но решение использовать любой из них должно основываться на состоянии пациента. Ранняя диагностика лимфостаза важна, потому что это значительно увеличивает успех терапии.
Сбор анамнеза и физикальный осмотр
Анамнез должен включать возраст начала заболевания, семейную историю лимфостаза, наличие в анамнезе различных травм, инфекций, онкозаболеваний, сердечной патологии, гипотиреоза, гипоальбуминемии, сепсиса, венозной недостаточности или лимфатической обструкции. Кроме того, значимым фактом анамнеза являются перенесенная лучевая терапия на паховых/подмышечных областях, лимфаденэктомия, а также путешествие в районы, эндемичные по филяриозу. Лимфостаз нижней конечности обычно проявляется как отек на дорсальной поверхности стопы и пальцев с характерным тупым «квадратным» внешним видом. Лимфедема начинается обычно с отека дистальной части конечности, а затем отек прогрессирует проксимально. Кожаная или ямочная текстура кожи (феномен апельсиновой корки) и знак Копоши-Стеммера (невозможность ущипнуть складки кожи на дорсальной поверхности основания второго пальца) являются характерными признаками хронического лимфостаза. На поздних стадиях кожа на пораженном участке становится гиперкератотической, развиваются папулы, бляшки и узелки с выраженным фиброзом.
Визуализационные методики
В большинстве случаев использование различных методов визуализации не требуется для постановки диагноза. Однако они могут быть использованы для подтверждения диагноза и оценки степени поражения лимфатической системы для определения наиболее оптимальной терапевтической тактики.
Также используются и методы лабораторной диагностики, оценивающие функцию печени и почек. Гистологические исследования имеют низкую чувствительность и специфичность для постановки диагноза лимфостаза.
Лечение лимфостаза
К сожалению, лимфостаз является неизлечимым заболеванием. С другой стороны, эффективное лечение при данной патологии доступно. Два основных направления лечения включают нехирургические и хирургические варианты. Основу нехирургических методов лечения лифедемы составляют полная деконгестивная (противоотечная) терапия, компрессионная терапия, современные методы аппаратной пневмокомпрессии и специальные упражнения. Эти методы лечения эффективны главным образом на ранней стадии лимфедемы. Сегодня существует глобальная тенденция к хирургическому вмешательству и хирургическим методам, включая физиологические и восстановительные методы.
Нехирургическое лечение
Обучение пациентов самоконтролю является одновременно решающим и обязательным фактором для эффективного лечения лимфостаза. Основными принципами самоконтроля являются уход за кожей, выполнение лифодренажного массажа своими силами, контроль за правильным положением повязок и одежды, правильное питание, физические упражнения и контроль веса.
Полная деконгестивная или противоотечная терапия. Полная противоотечная терапия считается золотым стандартом при лечении лимфедемы и включает в себя две фазы: редуктивную (фаза 1) и фазу поддержания (фаза 2). Данная терапия включает в себя ручной лимфодренаж, компрессионную терапию, физические упражнения, уход за кожей, а затем ношение компрессионного трикотажа. Хотя это безопасно и эффективно, но для большинства пациентов это затратно и требует много времени и наличия квалифицированных врачей для контроля качества выполняемых процедур.
Ручной лимфодренаж отличается от стандартного массажа тем, что он ориентирует лимфедематозную жидкость на правильное функционирование лимфатических узлов. Кохрановское исследование показало его значимую эффективность в сочетании с компрессионной терапией, особенно у пациентов с начальными формами лимфостаза. Внешняя компрессия важна на всех этапах лечения лимфедемы. Эффективность компрессионной терапии одной или в сочетании с ручным лимфодренажным массажем доказана многочисленными рандомизированными клиническими исследованиями.
Компрессия достигает нескольких целей: улучшение лимфатического и венозного оттока, уменьшение накопления продуктов белкового обмена тканей, правильное формирование конечности, стойкий контроль объема конечности, поддержание целостности кожных покровов и защита конечности от потенциальной травмы. В ряде рандомизированных исследований также сообщалось, что низкоуровневая лазерная терапия улучшает измеряемые физические параметры, а также субъективные критерии оценки боли у пациентов с лимфостазом. Лазерная терапия увеличивает лимфатический дренаж, стимулируя образование новых лимфатических сосудов, улучшая лимфатическую моторику и предотвращая образование фиброзной ткани. Обычно данный метод используется в комбинации с остальными нехирургическими методами. Кроме того, в консервативной комплексной терапии лимфостаза применяются аппаратные методы пневмокомпрессии, специальные упражнения. Эффективно показал себя метод подъема ног для физического увеличения лимфатического оттока, особенно на ранних стадиях заболевания. Снижение массы тела и гигиена кожи играют важную роль на всех стадиях заболевания. Медикаментозная терапия диуретиками и бензопиронами не показала своей эффективности в исследованиях по лечению лимфостаза.
Хирургическое лечение
Различные хирургические методы были опробованы на протяжении многих лет в прошлом. Однако большинство этих методов были отвергнуты из-за их крайней неэффективности. Лишь несколько хирургических подходов являются по-прежнему жизнеспособными. Они применимы при тяжелой слоновости и массивной локальной лимфедеме, особенно когда консервативная терапия безуспешна.
Существуют следующие основные подходы к хирургическому лечению лимфедемы:
- Дебуляция (уменьшение жидкости и ткани, или циторедукция);
- Реконструктивные подходы (восстановление функции лимфатической системы).
Дебуляция - резекция избыточной лимфедематозной ткани. При этом нормальные ткани, которые по-прежнему дренируются компетентной лимфатической системой, остаются нетронутыми, после чего область покрывается кожными аутотрансплантатами. Наиболее часто используемым методом является метод Чарльза и процедура Томпсона.
К реконструктивному подходу относятся два микрохирургических метода лечения, которые показали многообещающие результаты: создание лимфовенозных анастомозов и реваскуляризация лимфатических узлов. Однако хирургическое лечение имеет ограничения. Слабое заживление ран остается самым главным фактором. Дополнительные хирургические риски включают сенсоневральные повреждения, гипертрофическое рубцевание, некроз трансплантата, экзофитный кератоз и рецидив лимфедемы.
Прогноз. Профилактика
Недавнее обнародование списка факторов риска вторичной лимфедемы по типу "это делать, а это не делать" в значительной степени анекдотично и недостаточно исследовано. Хотя некоторые предостережения основаны на вполне надежных физиологических принципах (например, избегать чрезмерного нагревания заинтересованной конечности или для предотвращения заражения), другие менее поддерживаются.
Следует отметить, что большинство опубликованных исследований по частоте возникновения вторичной лимфедемы сообщают о менее чем 50% вероятности развития лимфедемы. Поэтому стандартное использование некоторых из этих методов профилактики для «предотвращения» лимфедемы может быть неприемлемым и, вероятно, подвергает пациентов ненужной терапии. Многие методы профилактики не имеют под собой доказательной базы и не продемонстрировали четко определенные риски и профилактические меры.
– это патология лимфатической системы, сопровождающаяся нарушением лимфообращения и задержкой лимфатической жидкости в тканях. При лимфостазе возникает уплотнение тканей, стойкий отек и заметное утолщение конечности (лимфедема), язвы на коже. Определение причины лимфостаза требует проведения УЗИ малого таза, брюшной полости, сосудов конечностей, рентгенографии грудной клетки, лимфографии, лимфосцинтиграфии. Лечение лимфостаза может быть безоперационным (массаж, компрессионная терапия, гирудотерапия, медикаменты) и хирургическим (реконструкция лимфовенозных анастомозов).
МКБ-10
I89.0 Q82.0

Общие сведения
Лимфостаз (лимфатический отек, лимфедема) развивается при нарушении процессов образования лимфы и ее оттока по капиллярам и лимфатическим магистралям от органов и тканей конечностей к основным лимфатическим коллекторам и грудному протоку. По статистике ВОЗ, лимфостазом страдает около 10% населения в мире. При лимфостазе отмечается постоянный прогрессирующий отек конечности и ее увеличение в объеме, уплотнение подкожной клетчатки, огрубение кожи, гиперкератоз, трещины и язвы. Прогрессирование лимфостаза до развития слоновости (гипертрофии конечностей) вызывает психологические и физические страдания пациента и приводит к инвалидности. Лечением лимфостаза занимаются специалисты в области флебологии и лимфологии.

Причины лимфостаза
Развитие лимфостаза может быть обусловлено широким кругом факторов. Нарушение лимфообращения с задержкой лимфы в тканях встречается при сердечной недостаточности , патологии почек, гипопротеинемии, когда лимфатические магистрали не справляются с оттоком лимфы. Лимфостаз может являться следствием хронической венозной недостаточности при декомпенсированных формах варикозной болезни , посттромбофлебитическом синдроме , артериовенозных свищах. Выведение избыточного количества тканевой жидкости приводит к компенсаторному расширению лимфатических сосудов, снижению их тонуса, развитию недостаточности клапанов и лимфовенозной недостаточности.
Причинами лимфостаза могут служить пороки лимфатической системы, непроходимость лимфатических сосудов при их повреждениях (механических и операционных травмах, ожогах), сдавлении опухолями или воспалительными инфильтратами, препятствующими оттеканию лимфы. При лимфадените и лимфангите облитерация одних лимфатических сосудов приводит к расширению и клапанной недостаточности других, что сопровождается стазом лимфы.
Для определения места локализации лимфатического блока и проходимости сосудов используется рентгеновская лимфография, лимфосцинтиграфии с Тс-99m , МРТ, КТ. Данные методики позволяют судить об изменениях в лимфатическом русле, выявлять участки извитости, лимфоангиэктазии, клапанную недостаточность.
Лимфостаз дифференцируют от тромбоза глубоких вен и постфлебитического синдрома, при которых лимфедема односторонняя, отек мягкий, определяется наличие гипепигментации, варикозной экземы и варикозно расширенных вен. Для исключения венозной патологии проводится УЗДГ вен конечностей .
Лечение лимфостаза
Целью лечения лимфостаза служит восстановление оттока лимфы от конечностей или других органов. При лимфостазе показано назначение ручного лимфодренажного массажа , аппаратной пневмокомпрессии, физиотерапии (магнитотерапии , лазеротерапии , гидромассажа), подбор и ношение компрессионного трикотажа. Пациенту рекомендуется соблюдение диеты с ограничением соли, занятия лечебной физкультурой, плаванием, скандинавской ходьбой. Из медикаментозной терапии применяются флеботоники с лимфотропным действием, энзимы, ангиопротекторы, иммуностимуляторы. При трофических язвах и экземе проводится их местное лечение.
При лимфостазе требуется тщательно ухаживать за стопами, чтобы не допустить развития лимфангита. С этой целю лучше выполнять медицинский аппаратный педикюр с использованием специальных средств для гигиенического и лечебного ухода за ногами. При развитии грибковой инфекции назначаются антимикотические средства, обработка ног противогрибковыми препаратами.
Основаниями к хирургическому лечению лимфостаза могут служить неэффективность комплексной консервативной терапии, прогрессирование лимфедемы, наличие выраженного фиброза и деформирующих лимфатических мешков. При лимфостазе прибегают к микрохирургическому созданию лимфовенозных анастомозов , липосакции и дерматофасциолипэктомии.
В случае первичной лимфедемы показана пересадка полноценного тканевого лимфоидного комплекса. При выраженной слоновости, исключающей возможность проведения радикальных операций, производится туннелирование пораженных участков для отведения лимфы в здоровые ткани, резекционные вмешательства.
Прогноз и профилактика
Отказ от лечения лимфедемы способствует еще большему лимфатическому отеку тканей, нарушению подвижности конечности, развитию хронической инфекции. Независимо от того, на какой стадии был диагностирован лимфостаз, пациентам требуется наблюдение ангиохирурга . Курсовая поддерживающая терапия при лимфостазе должна проводится пожизненно.
Предупредить нарушение лимфообращения в конечностях позволяет тщательный уход за кожей рук и ног, своевременное лечение любых ран и недопущение их инфицирования. Следует проводить терапию заболеваний почек, сердца, венозных сосудов во избежание декомпенсации патологии. Для профилактики развития постоперационной лимфедемы в последние годы в маммологии отказались от тотальной лимфодиссекции в ходе радикальной мастэктомии и ограничиваются удалением сигнальных лимфоузлов.
Иногда у человека наблюдается застой лимфы в ногах, лечение в таком случае должно быть обязательным, так как это сильно затрудняет движения. Ни в коем случае не стоит считать заболевание лишь косметическим дефектом, потому что это, в первую очередь, серьезная угроза для жизни и здоровья. Дело в том, что лимфатическая система выполняет много функций в организме человека:
- В первую очередь с помощью этой системы осуществляется вторичное всасывание и возвращение в кровь белка.
- С помощью лимфы осуществляется обмен веществ в межклеточном пространстве.
- Лимфатические узлы играют роль защиты от бактерий и вирусов.
- В кишечнике жиры всасываются именно в лимфу.
Когда происходят изменения и сбои, связанные с лимфой, человек может сразу почувствовать неполадки в своем организме.
Как распознать застой лимфы в ногах
Основным симптомом является отечность, которая может проявляться после долгой дороги, жаркой погоды, чрезмерного употребления алкоголя и патологии почек. Симптомы могут проявляться периодично, но постепенно лимфостаз становится хроническим, и происходит застой лимфы. Чаще всего заболевание является односторонним, например может отекать одна нога, а вторая оставаться в норме. Рассмотрим более подробно, как проявляется лимфостаз нижних конечностей, чем грозят отеки ног:
- Ткани, которые отекли, начинают сдавливать кровеносные сосуды, при этом нарушается питание органов, и ноги сильно болят.
- Постепенно разрастается соединительная ткань, что начинает только осложнять ситуацию, подкожные сосуды становятся незаметными, а конечности значительно утолщаются.

Лимфостаз разделяют на два вида:
- Врожденный связан с генетическими нарушениями. Часто бывает так, что признаки могут никак не проявляться до тех пор, пока не начнутся гормональные изменения.
- Приобретенный лимфостаз может развиваться в любом возрасте.
В группе риска может оказаться любой человек, так как причин для возникновения заболевания на самом деле много.
Причины возникновения застоя лимфы
Для нарушения лимфотока существует много причин:
- В организме человека могут происходить разные поражения, сопровождающиеся опухолями, из-за этого жидкость по сосудам не может спокойно передвигаться.
- Если лимфоузлы были травмированы.
- Человек ведет сидячий образ жизни и мало движется.
- Избыточная масса тела.
- Нарушение проходимости в самих сосудах.
- Инфекционные болезни, которые протекают в тяжелой форме.
- Пережатие кровеносных сосудов.

Стоит отметить, что у каждого человека по-своему происходит застой лимфы в ногах. Лечение и причины в основном зависят от стадии болезни.
- Первая стадия протекает в легкой форме и не вызывает никакого беспокойства. Больной человек может отметить отечность в ногах только в конце рабочего дня, но ткани остаются при этом мягкими, а к утру все симптомы исчезают. При первой стадии можно заболевание полностью излечить.
- На второй стадии многие пациенты начинают обращаться уже за помощью к врачу. Начинает постепенно появляться болезненность в ногах, а отек за ночь уже не спадает. Кожа на ногах кажется натянутой и плотной, а если на нее надавить, то ямка долго не исчезает.
- Третья стадия характеризуется нарушением в системе лимфотока. Значительно ухудшается общее состояние человека, боль появляется не только в ногах, но и в суставах.
Как только появляются первые симптомы этого коварного заболевания, сразу стоит обратиться к врачу, который проведет диагностику и поможет восстановить лимфоток.
Диагностика
Застой лимфы в ногах можно легко диагностировать. Врач точно знает, какие для этого необходимо применить методы. В первую очередь учитываются жалобы и анамнез заболевания. Обязательными считаются анализы мочи и крови, биохимический состав крови, УЗИ почек и печени, а также оценивается состояние сердца. Если никаких проблем не было выявлено, то врач может назначить дополнительные анализы:
- Лимфография позволяет определить количество и качество сосудов, а также проанализировать их способность попускать сквозь себя жидкость.
- Отличным методом является лимфосцинтиграфия. Такая диагностика направлена на получение информации по лимфотоку и состоянию клапанной сосудистой системы.
- С помощью допплерографии исследуется сосудистое русло, для этого вводится в организм специальное контрастное вещество.

Как только врач выявит застой лимфы в ногах, лечение становится неизбежным условием для возвращения к нормальному образу жизни.
Лечение
Лечение лимфостаза в первую очередь направлено на то, чтобы как можно скорее восстановить нормальный отток и нормализировать функционирование конечностей. Рассмотрим основные методы, которые могут применяться для устранения этого заболевания:
- Одним из эффективных методов является массаж нижних конечностей. Это активизирует кровеносную систему и нормализует водный баланс, который ко всему прочему укрепит и стенки сосудов, сделав их более эластичными.
- Пациенту прописываются физиотерапевтические процедуры, такие как магнитотерапия.
- Специалисты рекомендуют посещать бассейн.
- В медикаментозное лечение входят такие препараты:
- которые способствуют нормализации кровообращения;
- иммуномодуляторы и витамины;
- ветонотики, которые значительно повышают тонус стенок вен;
- препараты, которые выводят жидкость из организма и снимают отеки.
Людям, которые страдают лимфостазами, необходимо приобрести специальные чулки и эластичный бинт. Желательно находить время для того, чтобы немного полежать с приподнятыми ногами, а во время сна подкладывать под ноги специальный валик.
Больным людям следует вести активный образ жизни, для этого существует даже специальный комплекс упражнений, который поможет улучшить отток лимфы. Не стоит самостоятельно лечить застой лимфы в ногах. Лечение, медикаменты, упражнения, диету должен подбирать врач. Самым популярными препаратами на сегодняшний день принято считать: «Детралекс», «Венорутон», «Трентал», «Дротаверин» и «Кумарин». Но прежде чем принимать эти препараты, стоит убедиться, что нет никаких противопоказаний, а для этого следует пройти диагностику.
Гимнастика
Существуют простые упражнения, которые можно проводить даже в домашних условиях. Но только важно помнить, что во время выполнения упражнений стоит применять эластичный бинт или специальное белье. Рассмотрим более подробно, как лечить застой лимфы в ногах дома с помощью упражнений:
- Отличным упражнением является велосипед. Для этого надо лечь на спину, а ноги поднять вверх и имитировать кручение педалей.
- Лежа на боку можно делать по несколько махов прямыми ногами, достаточно сделать несколько таких махов на одну сторону, а потом на другую.
- Лежа на полу с вытянутыми прямо ногами, необходимо делать движения: стопами тянуть носочки в разных направлениях.
- Лежа возле стены поднять ноги, чтобы они оказались под углом 90 градусов, в таком положении нужно провести минут десять.

Зарядка рассчитывается всего на 20 минут, но этого будет достаточно, чтобы через некоторое время почувствовать себя лучше.
Как восстановить лимфоотток народными методами
Учитывая все симптомы и дискомфорт, который испытывает человек, все способы хороши для избавления от такого заболевания, как застой лимфы в ногах. Лечение народными средствами используется активно, но только как вспомогательное к медикаментозному. Рассмотрим основные рецепты народной медицины:
- Измельченный чеснок смешивается в равных пропорциях с медом и выдерживается в темноте на протяжении недели, после этого полученное лекарство принимается по одной чайной ложке в день три раза.
- Улучшает кровообращение подорожник. Мелко нарезанные листья заливают 0,5 л кипятка, оставляют на ночь, а уже днем выпивают небольшими порциями все содержимое.
- Рекомендуется пить чаи из листьев смородины и шиповника в неограниченном количестве.
- Если необходимо уменьшить застой лимфы в ногах, лечение обязательно включает в себя ванночки с отваром череды и аптечной ромашки, их надо делать каждый день на протяжении долгого времени, но зато результат приятно удивит.

Правильный образ жизни, диета с употреблением овощей и фруктов, а также все то, что поможет улучшить отток крови, надо применять каждый день, и тогда болезнь отступит.
Профилактика и осложнения
Если не проводить активно лечение, застой лимфы в ногах может обернуться серьезными осложнениями. В пораженных конечностях со временем начнут образовываться язвы и дерматит, увеличивается вес, а организм становится уязвимым к другим заболеваниям. Естественно, существуют и профилактические приемы, они не сложные и доступные каждому.
Важно вести активный образ жизни, и тогда с таким заболеванием, как лимфостаз, можно не столкнуться. Правильное питание и внимательное отношение к своему здоровью помогут укрепить организм и не допустить усугубления ситуации с разными инфекциями, вызывающими ухудшение лимфооттока.
